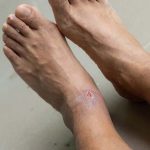
علل عفونت پای دیابتی بسته به حاد یا مزمن بودن عفونت و شدت آن متفاوت است.
کوکسی های گرم مثبت هوازی مانند استافیلوکوکوس اورئوس، استرپتوکوک آگالاکتیه و استرپتوکوک پیوژنز عمدتاً مسئول ایجاد عفونت های پای دیابتی سطحی در بیماران مبتلا به سلولیت هستند که قبلاً از آنتی بیوتیک استفاده نکرده اند. عفونت در عفونتهای عمیق و مزمن و/ یا در بیمارانی که درمان آنتی بیوتیکی قبلی دریافت کردهاند، معمولاً چند میکروبی هستند. در عفونت زخم های مزمن یا به دنبال آنتی بیوتیک درمانی، علاوه بر عوامل گرم مثبت از جمله انتروکوک ها، در میان عوامل ایجاد کننده، میله های گرم منفی هوازی و سودوموناس آئروژینوزا از خانواده انتروباکتریاسه نیز قرار می گیرند.
در زخم هایی که التهاب موضعی شدید، نکروز، قانقاریا یا زهکشی بدبو دارند، عوامل بیماری زای بی هوازی نیز همراه با عوامل اتیولوژیک فوق وجود دارند. پاتوژن های بی هوازی اصلی استرپتوکوک های بی هوازی، باکتریوئیدها و گونه های کلستریدیوم هستند.
عفونت های قارچی ناخن پا و/ یا بین انگشتان که مشکل مهمی در بیماران دیابتی است، باید به موقع مداخله شود. آنها به عنوان یک عامل تسهیل کننده برای ورود باکتری ها عمل می کنند. برای این منظور داروهای ضد قارچ موضعی یا خوراکی برای مدت طولانی توصیه می شود.

سوال 2: در چه شرایطی باید پاتوژن های مقاوم را در نظر گرفت؟
بیماران مبتلا به عفونت پای دیابتی باید در حضور عوامل زیر ارزیابی شوند: عفونت شدید، وجود زخم برای بیش از شش هفته، وجود سابقه بستری شدن در بیمارستان ، استفاده طولانی مدت از آنتی بیوتیک ها،استئومیلیت، کلونیزاسیون یا عفونت قبلی.
ارزیابی و درجه بندی:
ارزیابی کلی:
سوال 1: در چه شرایطی باید عفونت را در بیمار دیابتی با زخم پا در نظر گرفت؟
متخصصی كه بیمار دیابتی را با زخم پا معاینه میكند، قطعاً باید عفونی بودن زخم را ارزیابی كند. پس از حذف سایر علل التهاب مانند تروما، شکستگی، ترومبوز، عفونت باید در صورت وجود حداقل دو مورد از علائم کلاسیک التهاب مانند قرمزی، افزایش دما، تورم، حساسیت یا درد در ضایعه پا یا زمانی که چرکی است در نظر گرفته شود. اگر علیرغم وجود عفونت ترشح نیز وجود دارد ، بیمار ممکن است به دلیل نوروپاتی محیطی یا ایسکمی، درد کمی داشته باشد یا اصلاً درد نداشته باشد. در بیماران مبتلا به ایسکمی اندام، اریتم، افزایش دما یا استحکام ممکن است خفیف باشد.
سوال 2: بیمار با تشخیص اولیه عفونت پای دیابتی چگونه باید ارزیابی شود؟
عفونت اغلب از بافت نرم شروع می شود و حتی ممکن است به بافت های عمیق و استخوان گسترش یابد. عوارض عفونت پای دیابتی شامل گانگرن و استئومیلیت است. به همین دلیل در بیمار مبتلا به عفونت پای دیابتی ابعاد ضایعه چه ناهنجاری های استخوانی و چه پینه ای، وجود آبسه، نکروز، جسم خارجی و اینکه آیا علائم عفونت به غدد لنفاوی منطقه گسترش یافته است باید بررسی شود.
همچنین باید بررسی شود که آیا ایسکمی، از دست دادن حس و مشکلات بیومکانیکی در پا همراه با عفونت وجود دارد یا خیر.
تلاش برای تعیین میزان پیشرفت زخم و گرفتن نبض مهم است. عفونت بر اساس معیارهایی به عنوان عفونت خفیف، متوسط یا شدید طبقه بندی می شود.
عفونت خفیف: فقط در پوست و بافت زیر جلدی درگیری وجود دارد. حداقل دو مورد از علائم کلاسیک التهاب، مانند قرمزی، گرمی، تورم، حساسیت، یا درد، یا ترشحات چرکی وجود دارد. هیچ یافته سیستمیک وجود ندارد. اگر اریتم وجود داشته باشد، بین 0.5 سانتی متر و ≤2 سانتی متر است.
عفونت متوسط: اریتم بیش از 2 سانتی متر در اطراف زخم، گسترش عفونت به بافت عمقی، نکروز عمیق، قانقاریا، آبسه، درگیری عضله، تاندون، مفصل، استخوان ممکن است رخ دهد. هیچ نشانه ای از سندرم پاسخ التهابی سیستمیک (SIRS) وجود ندارد. کنترل متابولیک مختل شده است.
عفونت شدید: یافته های سیستمیک مانند تب (> 38 درجه سانتیگراد یا <36 درجه سانتیگراد)، لرز، (نبض > 90 در دقیقه)، افت فشار خون و گیجی مشاهده می شود. یافته هایی مانند نکروز یا قانقاریا وجود دارد. بیمار از نظر متابولیکی پایدار نیست.
طبقه بندی:

کدام طبقه بندی باید برای زخم ها و عفونت های پای دیابتی ترجیح داده شود؟
برای انجام درمان و پیگیری مناسب عفونت پای دیابتی باید طبقه بندی های توصیفی، چند رشته ای و کاربر پسند انجام شود. روش های طبقه بندی مختلفی وجود دارد که هر کدام برای اهداف متفاوتی هستند.
در بیمار مبتلا به زخم پای دیابتی چه زمانی و چگونه باید کشت زخم انجام شود؟
کشت زخم باید فقط زمانی انجام شود که از نظر بالینی عفونت را مطرح کند. در صورت امکان، قبل از شروع درمان آنتی بیوتیکی، نمونه های کشت زخم باید گرفته شود. نمونه های کشت هرگز نباید از زخم های غیر عفونی گرفته شود.
مناسب ترین رویکرد در تشخیص عامل ایجاد کننده عفونت بافت نرم، برداشتن نمونه بافت عمیق از پایه زخم با بیوپسی یا کورتاژ و تحویل آنها به آزمایشگاه است. یکی دیگر از روش های پذیرفته شده کشت در زخم های دارای ترشحات چرکی آسپیراسیون است. قبل از گرفتن نمونه بافت عمیق برای کشت، زخم باید تمیز شود و هر بافت مرده باید دبریدمان شود.